دوره 30، شماره 1 - ( فروردین 1401 )
جلد 30 شماره 1 صفحات 4493-4483 |
برگشت به فهرست نسخه ها
Download citation:
BibTeX | RIS | EndNote | Medlars | ProCite | Reference Manager | RefWorks
Send citation to:



BibTeX | RIS | EndNote | Medlars | ProCite | Reference Manager | RefWorks
Send citation to:
Karami H, Ayatolahi A, Ahrari M, Bighamian M, Safi Dahaj F, Eslami A. Comparison of Modified Open Prostatectomy and Classic TURP in Patients with Benign Prostatic Hyperplasia: A Clinical Trial. JSSU 2022; 30 (1) :4483-4493
URL: http://jssu.ssu.ac.ir/article-1-5403-fa.html
URL: http://jssu.ssu.ac.ir/article-1-5403-fa.html
کرمی هرمز، آیت اللهی علیرضا، احراری محسن، بیغمیان معین، صفی دهج فرزان، اسلامی امیرعلی. مقایسه دو روش پروستاتکتومی باز مدیفیه و برداشتن پروستات از طریق مجرای ادراری در بیماران مبتلا به هایپرپلازی خوشخیم پروستات; یک کارآزمایی بالینی. مجله علمي پژوهشي دانشگاه علوم پزشكي شهید صدوقی يزد. 1401; 30 (1) :4483-4493
متن کامل [PDF 956 kb]
(527 دریافت)
| چکیده (HTML) (1396 مشاهده)
متن کامل: (5255 مشاهده)
مقدمه
هیپرپلازی خوشخیم پروستات که بزرگی خوشخیم پروستات (Benign prostatic hyperplasia (BPH)نیز نامیده میشود، عارضهای شایع است که با افزایش سن در مردان رخ میدهد. BPH از علل شیوع علایم مجاری ادراری تحتانی در مردان به شمار میرود (1،2). به طوریکه در بیش از نیمی از مردان بالای 60 سال، BPH به همراه یا بدون علایم انسدادی یا تحریکی ادراری دیده میشود (3). درمان بزرگی خوشخیم پروستات به میزان شدت علایم، سن، حجم پروستات و سایر فاکتورها بستگی دارد. با توجه به شرایط بیمار ممکن است پزشک تصمیم بگیرد ابتدا از درمان دارویی در درمان و بهبود علایم کمک بگیرد. در صورت عدم بهبودی و باقی ماندن انسداد مسیر ادراری، بر حسب اندازه پروستات و علائم و شرایط بیمار، از دو روش رایج جراحی پروستات (پروستاتکتومی) استفاده میشود که میتوان به برداشتن پروستات از طریق مجرای ادراری و پروستاتکتومی باز اشاره کرد. جراحی پروستات از طریق مجرای ادراری (TURP) روش جراحی استاندارد در مبتلایان به BPH با پروستات کمتر از 80-70 گرم به شمار میرود و در درمان BPH و با پروستات با سایز متوسط، جراحی باز پیشنهاد نمیشود. از طرفی، به دلیل اثرات پایدار و پیامد بهتر عملکردی و درمانی که در جراحی باز پروستات مشاهده میشود رضایتمندی بیشتری در مبتلایان به BPH دیده میشود (3،4). مطالعات اخیر نتایج متفاوتی را در مورد بهبودی و عوارض جراحی مانند: میانگین مدت زمان بستری، مدت زمان سونداژ در دو روش OP مدیفیه و TURP گزارش کردهاند. برخی پژوهشها نیز انتخاب روش درمانی ارجح را منوط به عواملی مثل سن و موربیدیتیهای همراه میدانند. با توجه به عدم وجود شواهد کافی پیرامون تعیین روش ارجح در جراحی پروستات، نتایج پژوهشهای بیشتر پیشرو در این زمینه سودمند خواهند بود (5-11). لذا در این مطالعه، با هدف دستیابی به روش جراحی ارجح، کارآمدتر و مطمئنتر نتایج حاصل از بهبودی بیماران مبتلا بهBPH و عوارض بعد از این دو عمل، TURPکلاسیک و روش مدیفیه پروستاتکتومی باز، بررسی شدند.
روش بررسی
در این مطالعه کارآزمایی بالینی تصادفی (Randomized clinical trial)، بیماران مبتلا به BPH مراجعهکننده به درمانگاه اورولوژی بیمارستان شهید دکتر رهنمون از اسفند ماه 96 تا اسفند ماه 97 بر اساس معیارهای ورود و خروج، وارد مطالعه شدند. با درنظر گرفتن سطح معنیداری 5% و توان آزمون 80% و با توجه به نتایج مطالعه سیم فروش و همکاران و مقدار انحراف معیار کیفیت زندگی (QOL) برابر با 0/5 (4) و حداقل اختلاف میانگین به اندازه یک واحد، تعداد 50 نفر در هر گروه TURP و OP مدیفیه به عنوان حجم نمونه تعیین شد. شرایط ورود بیماران در این مطالعه شامل: داشتن اندیکاسیونهای کلاسیک عمل پروستات، بیماران با اندازه پروستات بین 30 تا 70 گرم، تکمیل فرم رضایت آگاهانه توسط بیمار و شرایط خروج شامل: سابقه جراحی قبلی پروستات، PSA بالا، دیابت کنترل نشده، سابقه سکته مغزی Cerebro Vascular Accident (CVA) و بیماریهای نورولوژیک، تنگی مجرا، اعتیاد، مصرف داروهای نورولوژیک و آنتیکولینرژیک بودند. پس از اخذ رضایتنامه آگاهانه از بیماران و مشخص شدن بیمارانی که به مطالعه وارد شدند با استفاده از پاکتهای مهر و موم شده که قبلاً تهیه شده و حاوی نام مداخله (جراحی باز یا TURP) در نسبت مساوی بود، به دو گروه مداخله و کنترل اختصاص داده شدند. در گروه مداخله پروستاتکتومی به روش جراحی باز (OP مدیفیه) انجام میگیرد. در روش پروستاتکتومی مدیفیه با برش کوچکتر از برش پروستاتکتومی کلاسیک در ناحیه پایین شکم پوست زیرجلد فاشیا و عضله باز میشود و بافت پروستات به صورت اینتراوزیکال خارج میگردد و در برخی موارد حتی درن نیز کار گذاشته نمیشود. سوند مجرا نیز تعبیه میشود که در بسیاری از موارد فردای روز عمل یا ۴۸ ساعت بعد خارج میشود و مدت زمان سونداژ بسیار کوتاهتر از پروستاتکتومی کلاسیک میباشد. در این روش مدت زمان عمل جراحی نیز بسیار کوتاهتر از پروستاتکتومی کلاسیک میباشد. در گروه کنترل، پروستاتکتومی به روش TURP انجام میگیرد. در این روش با عبور دوربین به داخل مجرا قسمتی از پروستات را که انسداد مجرا ایجاد کرده است کاملاً تراش داده و خارج میشود و بعد از عمل سوند مجرا گذاشته میشود. انجام هر یک از عملهایOP مدیفیه و TURP توسط یک جراح اورولوژیست ثابت و خبره انتخاب و صورت گرفت. در ابتدا برای بیماران اوروفلومتری انجام و با توجه به سایز پروستات و پس از انجام سیستوسکوپی در همان روز تحت عمل جراحی قرار گرفتند. پس از آن بیماران از نظر بهبودی (مدت زمان عمل و مدت زمان بستری، میزان Qmax در اوروفلومتری قبل و بعد عمل، علایم ادراری (انسدادی و تحریکی) و عوارض بعد از عمل (میزان خونریزی، تب، درد، میزان دریافت خون حین و پس از عمل، مدت سونداژ بعد از عمل، عفونت زخم، تنگی مجرا و گردن مثانه، رتانسیون، مدت زمان شستشو در مدت بستری، میزان مرگ و میر، آمبولی و DVT و انفارکتوس میوکارد) در بازه زمانی پس از عمل جراحی تا زمان ترخیص و شش ماه بعد مورد بررسی قرار گرفتند و اطلاعات بهدست آمده از این معیارها ثبت و از طریق مطالعات آماری مقایسه گردید.
تجزیه و تحلیل آماری
دادههای به دست آمده بهوسیله نرمافزارversion 16 SPSS ، مورد آنالیز قرار گرفت. با توجه به نرمال بودن توزیع دادهها از تست های آماری independent sample T-test، Paired T test و Chi-Square جهت تحلیل دادهها استفاده گردید. سطح معنیداری در این مطالعه 0/05 در نظر گرفته شد.
ملاحظات اخلاقی
پس از مطرح شدن طرح در کمیته اخلاق معاونت تحقیقات و فن آوری دانشگاه و اخذ مجوز کمیته اخلاق دانشگاه علوم پزشکی شهید صدوقی یزد پروپوزال طرح در IRCT ثبت و مورد تایید قرار گرفت. IR.SSU.REC.1396.143 همچنین، به منظور رعایت اصول اخلاقی ضمن حفظ اسرار این افراد در تمام طول این تحقیق و تضمین استفاده از دادهها فقط به منظور کاربرد پژوهشی، رضایت کتبی آگاهانه نیز اخذ شد.
نتایج
در این مطالعه 100 بیمار وارد مطالعه شدند و براساس جدول اعداد تصادفی در 2 گروه جراحی پروستات به روش OP مدیفیه و TURP تقسیم شدند. میانگین سنی در گروه جراحی به روش OP مدیفیه 8.35±70/36 سال و در گروه TURP به صورت 8.44±69/39 سال بود. از لحاظ آماری تفاوت معنیداری بین دو گروه از نظر سن وجود نداشت (P=0/56). میانگین PSA قبل از عمل در گروه جراحی به روشOP مدیفیه 0/43±3/51 و در گروه TURP 0/64±3/02 بود. از لحاظ آماری تفاوت معنیداری بین دو گروه از نظر PSA قبل از عمل وجود نداشت (P=0/96). میانگین حجم پروستات در گروه جراحی به روش OPمدیفیه به صورت 11/27±65/7 و در گروه TURP 8/48±51/46 بود. آزمونهای آماری تفاوت معنیداری بین دو گروه از نظر حجم پروستات را نشان دادند. تعداد بیماران با سابقه رتانسیون در گروه OP مدیفیه، 30 نفر و در گروه TURP، 20 نفر بود. این تفاوت از لحاظ آماری معنیدار بود (P=0/046). همچنین، میانگین Hb قبل در 2 گروه مورد مطالعه از لحاظ آماری تفاوت معنیداری را نشان نداد (P=0/72) (پارامترهای پایهای بیماران در جدول 1 نشان داده شده است). میانگین Hb بعد از عمل در 2 گروه مورد مطالعه از لحاظ آماری تفاوت معنیداری را نشان نداد (P=0/07). تنها در13 نفر از بیماران در گروه جراحی به روش OP مدیفیه از درن استفاده شد و در سایر بیماران در این گروه درن تعبیه نشد. همچنین، میانگین مدت زمان استفاده از درن در این بیماران 2/07 روز بود. همچنین، میانگین مدت زمان عمل جراحی در گروه OP مدیفیه به صورت معنیداری کمتر از گروه TURP بود. از لحاظ آماری تفاوت معنیداری بین دو گروه از نظر مدت زمان بستری در بیمارستان وجود نداشت. میانگین مدت زمان سونداژ در گروه OP مدیفیه به صورت معنیداری کمتر از گروه TURP بود (P<0/001). میانگین Qmax قبل و بعد از عمل در 2 گروه مورد مطالعه مورد بررسی قرار گرفت. میانگین Qmax بعد از عمل در گروه جراحی به روشOP مدیفیه به صورت معنیداری بیشتر از گروه TURP بود (P<0/001). میانگین طول انسیزیون در گروه OP مدیفیه، 4/9 سانتیمتر، ماکزیم طول انسیزیون 7 سانتیمتر و مینیموم طول 3/5 سانتیمتر بود. از نظر دریافت خون در 2 گروه مورد مطالعه 5 نفر در گروه OP مدیفیه و 3 نفر در گروه TURP خون دریافت کردند. از نظر آماری تفاوت معنیداری بین 2 گروه از نظر وضعیت دریافت خون وجود نداشت (P=0/182). آزمونهای آماری تفاوت معنیداری را میزان بروز تب در گروه OP مدیفیه و در گروه TURP، نشان نداد (P=0/563). فقط 2 بیمار در گروه جراحی به روش OP مدیفیه دچار عفونت بعد از عمل شدند که با تجویز آنتیبیوتیک و شستوشوی زخم عفونت برطرف شد. فراوانی علائم انسدادی و تحریکی 6 ماه بعد از عمل در 2 گروه مورد مطالعه نشان داد 6% از بیماران در گروه OP مدیفیه و 18% از بیماران در گروه TURP دچار علائم انسدادی بودند. همچنین 12% از بیماران در گروه OP مدیفیه و 28% در گروه TURP دچار علائم تحریکی بودند. افزایش علائم انسدادی و تحریکی درگروه TURP از لحاظ آماری معنیدار بود (به ترتیب، P=0/009 و P=0/011). (برای مشاهده جزئیات به جدول 2 مراجعه شود).
جدول 1: مقایسه متغیرهای دموگرافیک و پایه ای بیماران در گروههای مداخله OP و TURP.

ndependent sample T-test
جدول 2: مقایسه خصوصیات بیماران حوالی زمان عمل جراحی و پس از آن، علایم ادراری (انسدادی/تحریکی) و میانگین جریان حداکثر ادرار پس از جراحی در گروههای مداخله OP و TURP.
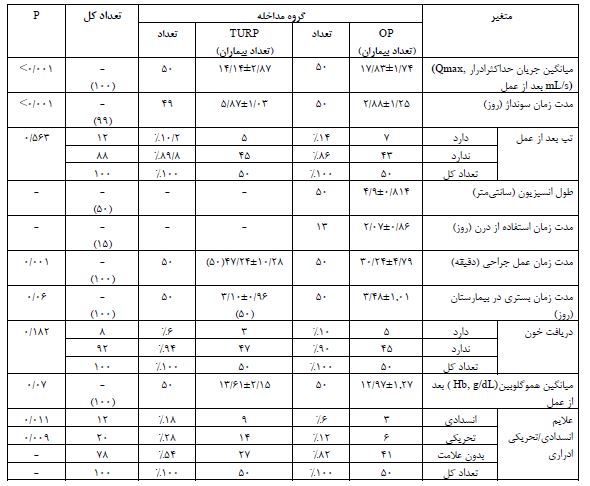
Independent sample T-test
جدول 3: مقایسه میانگین هموگلوبین و جریان حداکثر ادرار قبل و پس از عمل جراحی در گروههای مداخله OP و TURP.
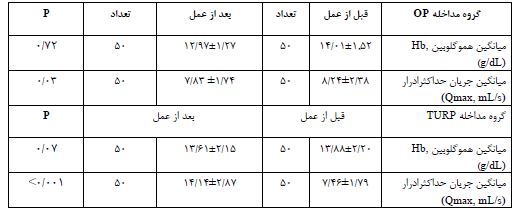
Paired T-test
بحث
پروستاتکتومی ترانسوزیکال باز یکی از روشهایی هست که به وسیله آن میتوان اختلالات انسدادی پروستات را بر طرف کرد. همچنین برای پروستاتهای بزرگ یا پاتولوژی هایی که نیاز به مداخله ی باز دارند، مانند سنگهای متعدد مثانه می توان استفاده نمود. در واقع OP مدیفیه توسط کشورهای کمتر توسعه یافته و کشورهایی که تجربه کمتر در استفاده از مداخلات آندوسکوپیکی دارند، صورت میگیرد. در گذشته TURP یکی از متداولترین مداخله برای رفع انسداد 60 تا 97% از پروستات را به خود اختصاص داده بود (4). با در نظر گرفتن شیوع و اهمیت BPH، در این مطالعه به دنبال مقایسه اثر بخشی و بیخطر بودن دو روش جراحیTURP و OP مدیفیه بودیم. نتایج مطالعه ما نشان میدهد که حجم پروستات بین افراد مورد بررسی در دو گروه TURP و OP مدیفیه با میانگین 51/46 و 65/7 میلی لیتر، از نظر آماری تفاوت معناداری وجود دارد. این نتایج همراستا با مطالعه Nnabugwu و همکاران و حسن پور و همکاران میباشند (6 و13)، در حالیکه با مطالعات سیم فروش و صوفی مجیدپور هم راستا نیست (4 و 14). زمان خروج کاتتر ادراری به روشن بودن رنگ ادرار بستگی دارد. روشن بودن به این معنی میباشد که بتوان خطوط روزنامه را پشت لوله ادراری مشاهده نمود. در مطالعه حاضر میانگین مدت زمان سونداژ در گروه OP مدیفیه، 1/25±2/88 روز و در گروه TURP، 1/03±5/78 روز بود که به طور معنیداری مدت زمان سونداژ در گروه OP مدیفیه کمتر از TURP میباشد. در مطالعه صوفی مجیدپور و همکاران مدت زمان سونداژ در گروه OP مدیفیه، 9-7 روز و در گروه TURP، 5-3 روز میباشد (14). همچنین در مطالعه آقای مسلمی و همکاران در بیماران OP مدیفیه سوپراپوبیک و مدیفیه میانگین مدت خروج کاتتر 7/2 روز بعد از عمل گزارش شده است (15). ازطرفی در مطالعهSrivasta و همکاران مدت زمان خروج کاتتر در گروه OP مدیفیه با میانگین 5 روز بیشتر از گروه M-TURP و B-TURP گزارش شده است که از نظر آماری تفاوت معنیدار میباشد (9). در مقابل نتایج مطالعه سیم فروش و همکاران میانگین زمان خروج سوند در گروه OP مدیفیه و TURP به ترتیب 7 و 5 روز نشان دادند که از نظر آماری تفاوت معنیدار نبود (4). به علت این که OP مدیفیه یک روش جراحی باز میباشد به نظر میرسد شانس عفونت، ترانسفیوژن و مدت زمان بستری در بیمارستان نیز باید بیشتر باشد (16). اما در مطالعه حاضر میزان بروز تب در گروه OP مدیفیه 14% و در گروه TURP 10/2% میباشد که نتایج تفاوت معنیدار آماری را نشان نمیدهند. همچنین تنها 2 بیمار از گروه OP مدیفیه دچار عفونت بعد از عمل شدند که با آنتی بیوتیک و شستوشوی زخم عفونت برطرف شد. در مطالعه سیم فروش و همکاران 6% از گروه OP مدیفیه و 10% از گروه TURP دچار تب بعد از عمل شدند که از نظر آماری هم راستا با مطالعه حاضر میباشد (4). همچنین در مطالعه صوفی مجید پور و همکاران بروز تب در هر دو گروه بررسی شد که نظر آماری تفاوت چشمگیر نبود (15). در مقابل، مطالعه Gupta و همکاران، بروز عفونت محل عمل در 14% بیماران OP مدیفیه (Fryer’s) گزارش شده است که از نظر آماری تفاوت معنیدار میباشد (17). در مطالعه حاضر تنها 5 نفر از گروهOP مدیفیه و 3 نفر از گروه TURP به ترانسفیوژن نیاز پیدا کردند که از نظر آماری تفاوت معنیداری نمیباشد. در مطالعه صوفی مجید پور و دوستان میزان نیاز به ترانسفیوژن گروه OP مدیفیه نسبتاً بیشتر از گروه TURP گزارش شده است اما این تفاوت از نظر آماری معنیدار نمیباشد (14). همچنین در مطالعه Gupta و همکاران نیز بیماران گروه OP مدیفیه و TURP به ترتیب 8% و12% نیاز به ترانسفیوژن پیدا کردند که از نظر آماری معنیدار نمیباشد (8). در مطالعه سیم فروش نیز نتایج نشاد داد که تفاوت معنیداری بین دو گروه OP مدیفیه و TURPبرای نیاز به ترانسفیوژن وجود ندارد (4). در مطالعه Park و همکاران 8% و در مطالعه حسنپور و همکاران 3/3% از OP مدیفیهها نیاز به ترانسفیوژن داشتند (6و 18). در مطالعه Kwon و همکاران در گروه monopolar TURP و bipolar TURP و OP مدیفیه به ترتیب 15/7%، صفر و 33/3% بیماران به ترانسفیوژن نیاز پیدا کردند که از نظر آماری تفاوت معنیدار میباشد (11). در مطالعه Shiping و همکاران گروه OP مدیفیه، 12% و گروه TOP+TURP، تعداد صفر بیمار به ترانسفیوژن نیاز پیدا کردند که از نظر آماری معنیدار میباشد (19). در مطالعه آقای مسلمی و همکاران در بیماران OP مدیفیه سوپراپوبیک و مدیفیه 50% بیماران در مدت زمان بستری به ترانسفیوژن نیاز پیدا کردند (15). در مطالعه حاضر، مدت زمان بستری در بیمارستان در گروه OP مدیفیه و TURP به ترتیب: 1/01±3/48 و 0/96±3/1 گزارش شده است. از نظر آماری تفاوت معنیداری بین دو گروه وجود ندارد که همراستا با مطالعه حسن پور و همکاران که مدت زمان بستری بیمارستان بیماران OP مدیفیه سوپراپوبیک و TURP را بررسی کرده بودند، میباشد (6). در حالیکه نتایج همراستا با مطالعه صوفی مجیدپور و همکاران که مدت زمان بستری در گروه OP مدیفیه بیشتر از TURP بود، نمیباشد (14). همچنین مطالعه Ou و همکاران نیز همراستا با مطالعه ما نمیباشد (20). همچنین در مطالعه سیم فروش و همکاران نتایج مدت زمان بستری در گروه OP مدیفیه نسبتاً بیشتر گزارش شده است (P<0/04) (4). همچنین در مطالعه Srivasta مدت زمان OP مدیفیه با میانگین 6 روز به طور معنیدار بیشتر از TURP میباشد (9). در مطالعه Shavian میانگین مدت زمان بستری در بیمارستان در گروه OP مدیفیه، 184 ساعت و در گروه TURP، 84 ساعت گزارش شده است (21). در مطالعه آقای مسلمی و همکاران مدت زمان بستری در بیماران OP مدیفیه سوپراپوبیک و مدیفیه به طور میانگین 8/4 روز میباشد (15). به طور کلی علائم تحریکی یک مشکل اساسی پس از آسیب بافتی طی جراحی می باشد. درواقع زمان بهبودی و رفع این علائم به نوع و مدت زمان جراحی و شرایط عمومی و همچنین میزان انطباق بیمار با این مشکل وابسته میباشد (14). در مطالعه حاضر فراونی علائم انسدادی و تحریکی 6 ماه بعد از عمل در دو گروه اندازه گیری شد که نتایج به ترتیب، 6% و 12% بیماران OP مدیفیه و 18% و 28% بیماران TURP میباشد که از نظر آماری تفاوت معنیدار میباشد. در مطالعه صوفی مجیدپور و همکاران پس از پیگیریهای یک ساله سوزش ادراری یکی از عوارض شایع در گروه TURP (33/7%) در مقابل در گروه OP مدیفیه (1/3%) میباشد که از نظر آماری تفاوت معنیدار میباشد (14). همچنین، در مطالعه سیم فروش وهمکاران نیز نتایج مشابه گزارش شده است (4). در مطالعه Gupta و همکاران کاهش قدرت ادراری در گروه TURP (20%) و در گروه OP(Fryer’s) (0%) بود که از نظر آماری تفاوت معنیدار میباشد (17). در مطالعه Meyhoff و همکاران در گروه TVP، 63 بیمار در مقابل گروه TURP، 66 بیمار از تاخیر در شروع ادرار شکایت داشتند که در یک پیگیری 6 ماهه برای گروه اول به صفر نفر و در گروه دوم به 8 نفر میرسید همچنین در گروه TVP، 85 نفر و در گروه TURP، 92 نفر از بیماران از کاهش قدرت جریان ادرار شکایت داشتند که پس از پیگیری 6 ماهه برای گروه اول 7 نفر و گروه دوم 39 نفر از کاهش قدرت ادراری شکایت داشتند که از نظر آماری این تفاوت معنیدار میباشد (21). در مطالعه حاضر Qmax قبل و بعد از عمل اندازهگیری شد که نتایج Qmax بعد از عمل به ترتیب در گروه OP 1/74±17/83 و در گروه TURP، 2/87±14/14 میباشد در نهایت به طور معنیدار در گروه OP مدیفیه بیشتر از گروه TURP میباشد. (P<0/05) که نتایج مطالعه همراستا با مطالعه سیم فروش وهمکاران بود (P<0/05) (4). در حالیکه در مطالعه Srivasta و همکاران که به مقایسه Qmax در سه گروه OP مدیفیه و monopolar TURP و bipolar TURP پرداختند، زمانی که Qmax سه گروه قبل و بعد از عمل مقایسه میشوند افزایش چشمگیری دارند در حالیکه نسبت به هم از نظز آماری تفاوت معنیدار نمیباشد (9). همچنین، در مطالعه Ou و همکاران که به بررسی Qmax 3، 6 و 12 ماه بعد را در گروههای OP مدیفیه و TURP پرداختند، تفاوت معنیداری بین گروهها وجود نداشت (20). در مطالعه صوفی مجید پور و همکاران نیز زمانی که 19 بیمار TURP که به عمل مجدد نیاز داشتند از گروه TURP خارج شدند دیگر تفاوت معنیدار آماری بین دو گروه OP مدیفیه و TURP وجود نداشت (14). همچنین نتایج مطالعه Ricardo در گروههای OP مدیفیه و TURP و HoLEP تفاوت معنیدار در Qmax پس از 3 و 6 ماه بعد از عمل را نشان نمیدهد (21). در مطالعه حاضر میانگین طول انسزیون در گروه OP مدیفیه، 4/9 سانتیمتر، حداقل 3/5 و حداکثر 7 سانتیمتر بود. در مطالعه صوفی مجید پور و همکاران طول انسزیون پوست بین 7 تا 10 سانتیمتر بود (14) و در مطالعه Sekita در بیماران OP مدیفیه طول انسزیون بین 12-10 سانتیمتر بوده است (23). در مطالعه Vassilis و همکاران که برای پروستاتهای بزرگ تر از 80 میلیلیتر روشی جایگزین در انسیزیون Transvesical Prostatectomy می باشد، انسزیون پوستی عمودی به طول 3 سانتیمتر و در ناحیه سوپراپوبیک انجام دادند و همچنین یک انسزیون به طول 7 سانتیمتر بر روی عضله زیر انجام دادند. این تکنیک برای مداخله و مشاهده دقیق برای کنترل خونریزی احتمالی بعد از جراحی مناسب نمیباشد (24). همچنین در مطالعه Mihir و همکاران با استفاده از روشSingle port tranvesical enucleation در بیماران مبتلا به BPH، 3 سانتیمتر بالای سمفیر پوبیک، انسزیونی به طول 3-2 سانتیمتر ایجاد کردند (25). در مطالعه حاضر تنها 13 نفر از بیماران با میانگین 2.7 روز در گروه OP مدیفیه از درن استفاده شد. در مطالعه Elshal و همکاران در بیمارانی که Tranvesical OP شده بودن و وزن پروستات بالای 120 گرم بود. 1/3% بیماران به درن نیاز داشتند (25). در مطالعه آقای مسلمی و همکاران، به دنبال تکنیک پروستاتکتومی سوپراپوبیک ساده و مدیفیه، برای 202 بیمار از درن استفاده کردند که 48 ساعت بعد از عمل خارج شد (15). در مطالعه حاضر میانگین مدت زمان عمل در گروه OP مدیفیه، 30 دقیقه و در گروه TURP، 47 دقیقه میباشد که نتایج از نظر آماری معنیدار میباشد. در مطالعه Srivasta و همکاران مدت زمان M-TURP و B-TURP بیشتر ازOP مدیفیه میباشد که از نظر آماری معنیدار میباشد (9). در مطالعه Shipng و همکاران میانگین مدت زمان عمل در OP مدیفیه، 125 دقیقه و در گروه OP+TURP، 95 میباشد که از نظر آماری تفاوت چشمگیر میباشد (19). در مطالعه حسن پور و همکاران میانگین مدت زمان جراحی در گروه OP مدیفیه، 1/2 ساعت و در گروه TURP 1/1 ساعت میباشد که از نظر آماری معنیدار نمیباشد (6). در مطالعه آقای مسلمی و همکاران در بیماران OP سوپراپوبیک و مدیفیه 88 دقیقه بود (15). این مطالعه بر روی تعداد 100 بیمار مراجعهکننده به کلینیک اورولوژی بیمارستان فرخی طی بازه یکساله انجام شد، که پیشنهاد میشود مطالعات آینده با حجم نمونه بزرگتر و به صورت چند مرکزی صورت گیرد. همچنین، در این مطالعه ارزیابی خصوصیات بیماران طی بازه شش ماهه مورد بررسی قرار گرفتند که پیشنهاد میشود در مطالعات آینده فالوآپ بیماران در بازه طولانیتری نیز انجام گیرد.
نتیجهگیری
هر چند TURP یک روش استاندارد درمان بیماران مبتلا به BPH میباشد، اما نتایج مطالعه ما نشان میدهد که OP مدیفیه یک روش بیخطرتر و تاثیرگذارتر با عوارض بعد از عمل کمتر می باشد. همچنین توصیه میکنیم OP مدیفیه به عنوان یک روش درمانی برای بیماران BPH در نظر گرفته شود.
سپاسگزاری
مقالــه حاضــر حاصل طرح تحقیقاتی با عنوان" مقایسه دو روش پروستاتکتومی مدیفیه و TURP کلاسیک دربیماران مبتلابه هایپرپلازی خوشخیم پروستات در بیمارستان شهید رهنمون یزد" مصوب دفتر توسعه تحقیقات بالینی بیمارستان شهید دکتر رهنمون دانشگاه علوم پزشکی شهید صدوقی یزد میباشد که نویسندگان از حمایتهای آنان به ویژه سرکار خانم فاطمه سموری کارشناس پژوهشی دفتر توسعه تحقیقات بالینی تشکر مینمایند.
حامی مالی: ندارد.
تعارض در منافع: وجود ندارد.
هیپرپلازی خوشخیم پروستات که بزرگی خوشخیم پروستات (Benign prostatic hyperplasia (BPH)نیز نامیده میشود، عارضهای شایع است که با افزایش سن در مردان رخ میدهد. BPH از علل شیوع علایم مجاری ادراری تحتانی در مردان به شمار میرود (1،2). به طوریکه در بیش از نیمی از مردان بالای 60 سال، BPH به همراه یا بدون علایم انسدادی یا تحریکی ادراری دیده میشود (3). درمان بزرگی خوشخیم پروستات به میزان شدت علایم، سن، حجم پروستات و سایر فاکتورها بستگی دارد. با توجه به شرایط بیمار ممکن است پزشک تصمیم بگیرد ابتدا از درمان دارویی در درمان و بهبود علایم کمک بگیرد. در صورت عدم بهبودی و باقی ماندن انسداد مسیر ادراری، بر حسب اندازه پروستات و علائم و شرایط بیمار، از دو روش رایج جراحی پروستات (پروستاتکتومی) استفاده میشود که میتوان به برداشتن پروستات از طریق مجرای ادراری و پروستاتکتومی باز اشاره کرد. جراحی پروستات از طریق مجرای ادراری (TURP) روش جراحی استاندارد در مبتلایان به BPH با پروستات کمتر از 80-70 گرم به شمار میرود و در درمان BPH و با پروستات با سایز متوسط، جراحی باز پیشنهاد نمیشود. از طرفی، به دلیل اثرات پایدار و پیامد بهتر عملکردی و درمانی که در جراحی باز پروستات مشاهده میشود رضایتمندی بیشتری در مبتلایان به BPH دیده میشود (3،4). مطالعات اخیر نتایج متفاوتی را در مورد بهبودی و عوارض جراحی مانند: میانگین مدت زمان بستری، مدت زمان سونداژ در دو روش OP مدیفیه و TURP گزارش کردهاند. برخی پژوهشها نیز انتخاب روش درمانی ارجح را منوط به عواملی مثل سن و موربیدیتیهای همراه میدانند. با توجه به عدم وجود شواهد کافی پیرامون تعیین روش ارجح در جراحی پروستات، نتایج پژوهشهای بیشتر پیشرو در این زمینه سودمند خواهند بود (5-11). لذا در این مطالعه، با هدف دستیابی به روش جراحی ارجح، کارآمدتر و مطمئنتر نتایج حاصل از بهبودی بیماران مبتلا بهBPH و عوارض بعد از این دو عمل، TURPکلاسیک و روش مدیفیه پروستاتکتومی باز، بررسی شدند.
روش بررسی
در این مطالعه کارآزمایی بالینی تصادفی (Randomized clinical trial)، بیماران مبتلا به BPH مراجعهکننده به درمانگاه اورولوژی بیمارستان شهید دکتر رهنمون از اسفند ماه 96 تا اسفند ماه 97 بر اساس معیارهای ورود و خروج، وارد مطالعه شدند. با درنظر گرفتن سطح معنیداری 5% و توان آزمون 80% و با توجه به نتایج مطالعه سیم فروش و همکاران و مقدار انحراف معیار کیفیت زندگی (QOL) برابر با 0/5 (4) و حداقل اختلاف میانگین به اندازه یک واحد، تعداد 50 نفر در هر گروه TURP و OP مدیفیه به عنوان حجم نمونه تعیین شد. شرایط ورود بیماران در این مطالعه شامل: داشتن اندیکاسیونهای کلاسیک عمل پروستات، بیماران با اندازه پروستات بین 30 تا 70 گرم، تکمیل فرم رضایت آگاهانه توسط بیمار و شرایط خروج شامل: سابقه جراحی قبلی پروستات، PSA بالا، دیابت کنترل نشده، سابقه سکته مغزی Cerebro Vascular Accident (CVA) و بیماریهای نورولوژیک، تنگی مجرا، اعتیاد، مصرف داروهای نورولوژیک و آنتیکولینرژیک بودند. پس از اخذ رضایتنامه آگاهانه از بیماران و مشخص شدن بیمارانی که به مطالعه وارد شدند با استفاده از پاکتهای مهر و موم شده که قبلاً تهیه شده و حاوی نام مداخله (جراحی باز یا TURP) در نسبت مساوی بود، به دو گروه مداخله و کنترل اختصاص داده شدند. در گروه مداخله پروستاتکتومی به روش جراحی باز (OP مدیفیه) انجام میگیرد. در روش پروستاتکتومی مدیفیه با برش کوچکتر از برش پروستاتکتومی کلاسیک در ناحیه پایین شکم پوست زیرجلد فاشیا و عضله باز میشود و بافت پروستات به صورت اینتراوزیکال خارج میگردد و در برخی موارد حتی درن نیز کار گذاشته نمیشود. سوند مجرا نیز تعبیه میشود که در بسیاری از موارد فردای روز عمل یا ۴۸ ساعت بعد خارج میشود و مدت زمان سونداژ بسیار کوتاهتر از پروستاتکتومی کلاسیک میباشد. در این روش مدت زمان عمل جراحی نیز بسیار کوتاهتر از پروستاتکتومی کلاسیک میباشد. در گروه کنترل، پروستاتکتومی به روش TURP انجام میگیرد. در این روش با عبور دوربین به داخل مجرا قسمتی از پروستات را که انسداد مجرا ایجاد کرده است کاملاً تراش داده و خارج میشود و بعد از عمل سوند مجرا گذاشته میشود. انجام هر یک از عملهایOP مدیفیه و TURP توسط یک جراح اورولوژیست ثابت و خبره انتخاب و صورت گرفت. در ابتدا برای بیماران اوروفلومتری انجام و با توجه به سایز پروستات و پس از انجام سیستوسکوپی در همان روز تحت عمل جراحی قرار گرفتند. پس از آن بیماران از نظر بهبودی (مدت زمان عمل و مدت زمان بستری، میزان Qmax در اوروفلومتری قبل و بعد عمل، علایم ادراری (انسدادی و تحریکی) و عوارض بعد از عمل (میزان خونریزی، تب، درد، میزان دریافت خون حین و پس از عمل، مدت سونداژ بعد از عمل، عفونت زخم، تنگی مجرا و گردن مثانه، رتانسیون، مدت زمان شستشو در مدت بستری، میزان مرگ و میر، آمبولی و DVT و انفارکتوس میوکارد) در بازه زمانی پس از عمل جراحی تا زمان ترخیص و شش ماه بعد مورد بررسی قرار گرفتند و اطلاعات بهدست آمده از این معیارها ثبت و از طریق مطالعات آماری مقایسه گردید.
تجزیه و تحلیل آماری
دادههای به دست آمده بهوسیله نرمافزارversion 16 SPSS ، مورد آنالیز قرار گرفت. با توجه به نرمال بودن توزیع دادهها از تست های آماری independent sample T-test، Paired T test و Chi-Square جهت تحلیل دادهها استفاده گردید. سطح معنیداری در این مطالعه 0/05 در نظر گرفته شد.
ملاحظات اخلاقی
پس از مطرح شدن طرح در کمیته اخلاق معاونت تحقیقات و فن آوری دانشگاه و اخذ مجوز کمیته اخلاق دانشگاه علوم پزشکی شهید صدوقی یزد پروپوزال طرح در IRCT ثبت و مورد تایید قرار گرفت. IR.SSU.REC.1396.143 همچنین، به منظور رعایت اصول اخلاقی ضمن حفظ اسرار این افراد در تمام طول این تحقیق و تضمین استفاده از دادهها فقط به منظور کاربرد پژوهشی، رضایت کتبی آگاهانه نیز اخذ شد.
نتایج
در این مطالعه 100 بیمار وارد مطالعه شدند و براساس جدول اعداد تصادفی در 2 گروه جراحی پروستات به روش OP مدیفیه و TURP تقسیم شدند. میانگین سنی در گروه جراحی به روش OP مدیفیه 8.35±70/36 سال و در گروه TURP به صورت 8.44±69/39 سال بود. از لحاظ آماری تفاوت معنیداری بین دو گروه از نظر سن وجود نداشت (P=0/56). میانگین PSA قبل از عمل در گروه جراحی به روشOP مدیفیه 0/43±3/51 و در گروه TURP 0/64±3/02 بود. از لحاظ آماری تفاوت معنیداری بین دو گروه از نظر PSA قبل از عمل وجود نداشت (P=0/96). میانگین حجم پروستات در گروه جراحی به روش OPمدیفیه به صورت 11/27±65/7 و در گروه TURP 8/48±51/46 بود. آزمونهای آماری تفاوت معنیداری بین دو گروه از نظر حجم پروستات را نشان دادند. تعداد بیماران با سابقه رتانسیون در گروه OP مدیفیه، 30 نفر و در گروه TURP، 20 نفر بود. این تفاوت از لحاظ آماری معنیدار بود (P=0/046). همچنین، میانگین Hb قبل در 2 گروه مورد مطالعه از لحاظ آماری تفاوت معنیداری را نشان نداد (P=0/72) (پارامترهای پایهای بیماران در جدول 1 نشان داده شده است). میانگین Hb بعد از عمل در 2 گروه مورد مطالعه از لحاظ آماری تفاوت معنیداری را نشان نداد (P=0/07). تنها در13 نفر از بیماران در گروه جراحی به روش OP مدیفیه از درن استفاده شد و در سایر بیماران در این گروه درن تعبیه نشد. همچنین، میانگین مدت زمان استفاده از درن در این بیماران 2/07 روز بود. همچنین، میانگین مدت زمان عمل جراحی در گروه OP مدیفیه به صورت معنیداری کمتر از گروه TURP بود. از لحاظ آماری تفاوت معنیداری بین دو گروه از نظر مدت زمان بستری در بیمارستان وجود نداشت. میانگین مدت زمان سونداژ در گروه OP مدیفیه به صورت معنیداری کمتر از گروه TURP بود (P<0/001). میانگین Qmax قبل و بعد از عمل در 2 گروه مورد مطالعه مورد بررسی قرار گرفت. میانگین Qmax بعد از عمل در گروه جراحی به روشOP مدیفیه به صورت معنیداری بیشتر از گروه TURP بود (P<0/001). میانگین طول انسیزیون در گروه OP مدیفیه، 4/9 سانتیمتر، ماکزیم طول انسیزیون 7 سانتیمتر و مینیموم طول 3/5 سانتیمتر بود. از نظر دریافت خون در 2 گروه مورد مطالعه 5 نفر در گروه OP مدیفیه و 3 نفر در گروه TURP خون دریافت کردند. از نظر آماری تفاوت معنیداری بین 2 گروه از نظر وضعیت دریافت خون وجود نداشت (P=0/182). آزمونهای آماری تفاوت معنیداری را میزان بروز تب در گروه OP مدیفیه و در گروه TURP، نشان نداد (P=0/563). فقط 2 بیمار در گروه جراحی به روش OP مدیفیه دچار عفونت بعد از عمل شدند که با تجویز آنتیبیوتیک و شستوشوی زخم عفونت برطرف شد. فراوانی علائم انسدادی و تحریکی 6 ماه بعد از عمل در 2 گروه مورد مطالعه نشان داد 6% از بیماران در گروه OP مدیفیه و 18% از بیماران در گروه TURP دچار علائم انسدادی بودند. همچنین 12% از بیماران در گروه OP مدیفیه و 28% در گروه TURP دچار علائم تحریکی بودند. افزایش علائم انسدادی و تحریکی درگروه TURP از لحاظ آماری معنیدار بود (به ترتیب، P=0/009 و P=0/011). (برای مشاهده جزئیات به جدول 2 مراجعه شود).
جدول 1: مقایسه متغیرهای دموگرافیک و پایه ای بیماران در گروههای مداخله OP و TURP.

ndependent sample T-test
جدول 2: مقایسه خصوصیات بیماران حوالی زمان عمل جراحی و پس از آن، علایم ادراری (انسدادی/تحریکی) و میانگین جریان حداکثر ادرار پس از جراحی در گروههای مداخله OP و TURP.

Independent sample T-test
جدول 3: مقایسه میانگین هموگلوبین و جریان حداکثر ادرار قبل و پس از عمل جراحی در گروههای مداخله OP و TURP.

Paired T-test
بحث
پروستاتکتومی ترانسوزیکال باز یکی از روشهایی هست که به وسیله آن میتوان اختلالات انسدادی پروستات را بر طرف کرد. همچنین برای پروستاتهای بزرگ یا پاتولوژی هایی که نیاز به مداخله ی باز دارند، مانند سنگهای متعدد مثانه می توان استفاده نمود. در واقع OP مدیفیه توسط کشورهای کمتر توسعه یافته و کشورهایی که تجربه کمتر در استفاده از مداخلات آندوسکوپیکی دارند، صورت میگیرد. در گذشته TURP یکی از متداولترین مداخله برای رفع انسداد 60 تا 97% از پروستات را به خود اختصاص داده بود (4). با در نظر گرفتن شیوع و اهمیت BPH، در این مطالعه به دنبال مقایسه اثر بخشی و بیخطر بودن دو روش جراحیTURP و OP مدیفیه بودیم. نتایج مطالعه ما نشان میدهد که حجم پروستات بین افراد مورد بررسی در دو گروه TURP و OP مدیفیه با میانگین 51/46 و 65/7 میلی لیتر، از نظر آماری تفاوت معناداری وجود دارد. این نتایج همراستا با مطالعه Nnabugwu و همکاران و حسن پور و همکاران میباشند (6 و13)، در حالیکه با مطالعات سیم فروش و صوفی مجیدپور هم راستا نیست (4 و 14). زمان خروج کاتتر ادراری به روشن بودن رنگ ادرار بستگی دارد. روشن بودن به این معنی میباشد که بتوان خطوط روزنامه را پشت لوله ادراری مشاهده نمود. در مطالعه حاضر میانگین مدت زمان سونداژ در گروه OP مدیفیه، 1/25±2/88 روز و در گروه TURP، 1/03±5/78 روز بود که به طور معنیداری مدت زمان سونداژ در گروه OP مدیفیه کمتر از TURP میباشد. در مطالعه صوفی مجیدپور و همکاران مدت زمان سونداژ در گروه OP مدیفیه، 9-7 روز و در گروه TURP، 5-3 روز میباشد (14). همچنین در مطالعه آقای مسلمی و همکاران در بیماران OP مدیفیه سوپراپوبیک و مدیفیه میانگین مدت خروج کاتتر 7/2 روز بعد از عمل گزارش شده است (15). ازطرفی در مطالعهSrivasta و همکاران مدت زمان خروج کاتتر در گروه OP مدیفیه با میانگین 5 روز بیشتر از گروه M-TURP و B-TURP گزارش شده است که از نظر آماری تفاوت معنیدار میباشد (9). در مقابل نتایج مطالعه سیم فروش و همکاران میانگین زمان خروج سوند در گروه OP مدیفیه و TURP به ترتیب 7 و 5 روز نشان دادند که از نظر آماری تفاوت معنیدار نبود (4). به علت این که OP مدیفیه یک روش جراحی باز میباشد به نظر میرسد شانس عفونت، ترانسفیوژن و مدت زمان بستری در بیمارستان نیز باید بیشتر باشد (16). اما در مطالعه حاضر میزان بروز تب در گروه OP مدیفیه 14% و در گروه TURP 10/2% میباشد که نتایج تفاوت معنیدار آماری را نشان نمیدهند. همچنین تنها 2 بیمار از گروه OP مدیفیه دچار عفونت بعد از عمل شدند که با آنتی بیوتیک و شستوشوی زخم عفونت برطرف شد. در مطالعه سیم فروش و همکاران 6% از گروه OP مدیفیه و 10% از گروه TURP دچار تب بعد از عمل شدند که از نظر آماری هم راستا با مطالعه حاضر میباشد (4). همچنین در مطالعه صوفی مجید پور و همکاران بروز تب در هر دو گروه بررسی شد که نظر آماری تفاوت چشمگیر نبود (15). در مقابل، مطالعه Gupta و همکاران، بروز عفونت محل عمل در 14% بیماران OP مدیفیه (Fryer’s) گزارش شده است که از نظر آماری تفاوت معنیدار میباشد (17). در مطالعه حاضر تنها 5 نفر از گروهOP مدیفیه و 3 نفر از گروه TURP به ترانسفیوژن نیاز پیدا کردند که از نظر آماری تفاوت معنیداری نمیباشد. در مطالعه صوفی مجید پور و دوستان میزان نیاز به ترانسفیوژن گروه OP مدیفیه نسبتاً بیشتر از گروه TURP گزارش شده است اما این تفاوت از نظر آماری معنیدار نمیباشد (14). همچنین در مطالعه Gupta و همکاران نیز بیماران گروه OP مدیفیه و TURP به ترتیب 8% و12% نیاز به ترانسفیوژن پیدا کردند که از نظر آماری معنیدار نمیباشد (8). در مطالعه سیم فروش نیز نتایج نشاد داد که تفاوت معنیداری بین دو گروه OP مدیفیه و TURPبرای نیاز به ترانسفیوژن وجود ندارد (4). در مطالعه Park و همکاران 8% و در مطالعه حسنپور و همکاران 3/3% از OP مدیفیهها نیاز به ترانسفیوژن داشتند (6و 18). در مطالعه Kwon و همکاران در گروه monopolar TURP و bipolar TURP و OP مدیفیه به ترتیب 15/7%، صفر و 33/3% بیماران به ترانسفیوژن نیاز پیدا کردند که از نظر آماری تفاوت معنیدار میباشد (11). در مطالعه Shiping و همکاران گروه OP مدیفیه، 12% و گروه TOP+TURP، تعداد صفر بیمار به ترانسفیوژن نیاز پیدا کردند که از نظر آماری معنیدار میباشد (19). در مطالعه آقای مسلمی و همکاران در بیماران OP مدیفیه سوپراپوبیک و مدیفیه 50% بیماران در مدت زمان بستری به ترانسفیوژن نیاز پیدا کردند (15). در مطالعه حاضر، مدت زمان بستری در بیمارستان در گروه OP مدیفیه و TURP به ترتیب: 1/01±3/48 و 0/96±3/1 گزارش شده است. از نظر آماری تفاوت معنیداری بین دو گروه وجود ندارد که همراستا با مطالعه حسن پور و همکاران که مدت زمان بستری بیمارستان بیماران OP مدیفیه سوپراپوبیک و TURP را بررسی کرده بودند، میباشد (6). در حالیکه نتایج همراستا با مطالعه صوفی مجیدپور و همکاران که مدت زمان بستری در گروه OP مدیفیه بیشتر از TURP بود، نمیباشد (14). همچنین مطالعه Ou و همکاران نیز همراستا با مطالعه ما نمیباشد (20). همچنین در مطالعه سیم فروش و همکاران نتایج مدت زمان بستری در گروه OP مدیفیه نسبتاً بیشتر گزارش شده است (P<0/04) (4). همچنین در مطالعه Srivasta مدت زمان OP مدیفیه با میانگین 6 روز به طور معنیدار بیشتر از TURP میباشد (9). در مطالعه Shavian میانگین مدت زمان بستری در بیمارستان در گروه OP مدیفیه، 184 ساعت و در گروه TURP، 84 ساعت گزارش شده است (21). در مطالعه آقای مسلمی و همکاران مدت زمان بستری در بیماران OP مدیفیه سوپراپوبیک و مدیفیه به طور میانگین 8/4 روز میباشد (15). به طور کلی علائم تحریکی یک مشکل اساسی پس از آسیب بافتی طی جراحی می باشد. درواقع زمان بهبودی و رفع این علائم به نوع و مدت زمان جراحی و شرایط عمومی و همچنین میزان انطباق بیمار با این مشکل وابسته میباشد (14). در مطالعه حاضر فراونی علائم انسدادی و تحریکی 6 ماه بعد از عمل در دو گروه اندازه گیری شد که نتایج به ترتیب، 6% و 12% بیماران OP مدیفیه و 18% و 28% بیماران TURP میباشد که از نظر آماری تفاوت معنیدار میباشد. در مطالعه صوفی مجیدپور و همکاران پس از پیگیریهای یک ساله سوزش ادراری یکی از عوارض شایع در گروه TURP (33/7%) در مقابل در گروه OP مدیفیه (1/3%) میباشد که از نظر آماری تفاوت معنیدار میباشد (14). همچنین، در مطالعه سیم فروش وهمکاران نیز نتایج مشابه گزارش شده است (4). در مطالعه Gupta و همکاران کاهش قدرت ادراری در گروه TURP (20%) و در گروه OP(Fryer’s) (0%) بود که از نظر آماری تفاوت معنیدار میباشد (17). در مطالعه Meyhoff و همکاران در گروه TVP، 63 بیمار در مقابل گروه TURP، 66 بیمار از تاخیر در شروع ادرار شکایت داشتند که در یک پیگیری 6 ماهه برای گروه اول به صفر نفر و در گروه دوم به 8 نفر میرسید همچنین در گروه TVP، 85 نفر و در گروه TURP، 92 نفر از بیماران از کاهش قدرت جریان ادرار شکایت داشتند که پس از پیگیری 6 ماهه برای گروه اول 7 نفر و گروه دوم 39 نفر از کاهش قدرت ادراری شکایت داشتند که از نظر آماری این تفاوت معنیدار میباشد (21). در مطالعه حاضر Qmax قبل و بعد از عمل اندازهگیری شد که نتایج Qmax بعد از عمل به ترتیب در گروه OP 1/74±17/83 و در گروه TURP، 2/87±14/14 میباشد در نهایت به طور معنیدار در گروه OP مدیفیه بیشتر از گروه TURP میباشد. (P<0/05) که نتایج مطالعه همراستا با مطالعه سیم فروش وهمکاران بود (P<0/05) (4). در حالیکه در مطالعه Srivasta و همکاران که به مقایسه Qmax در سه گروه OP مدیفیه و monopolar TURP و bipolar TURP پرداختند، زمانی که Qmax سه گروه قبل و بعد از عمل مقایسه میشوند افزایش چشمگیری دارند در حالیکه نسبت به هم از نظز آماری تفاوت معنیدار نمیباشد (9). همچنین، در مطالعه Ou و همکاران که به بررسی Qmax 3، 6 و 12 ماه بعد را در گروههای OP مدیفیه و TURP پرداختند، تفاوت معنیداری بین گروهها وجود نداشت (20). در مطالعه صوفی مجید پور و همکاران نیز زمانی که 19 بیمار TURP که به عمل مجدد نیاز داشتند از گروه TURP خارج شدند دیگر تفاوت معنیدار آماری بین دو گروه OP مدیفیه و TURP وجود نداشت (14). همچنین نتایج مطالعه Ricardo در گروههای OP مدیفیه و TURP و HoLEP تفاوت معنیدار در Qmax پس از 3 و 6 ماه بعد از عمل را نشان نمیدهد (21). در مطالعه حاضر میانگین طول انسزیون در گروه OP مدیفیه، 4/9 سانتیمتر، حداقل 3/5 و حداکثر 7 سانتیمتر بود. در مطالعه صوفی مجید پور و همکاران طول انسزیون پوست بین 7 تا 10 سانتیمتر بود (14) و در مطالعه Sekita در بیماران OP مدیفیه طول انسزیون بین 12-10 سانتیمتر بوده است (23). در مطالعه Vassilis و همکاران که برای پروستاتهای بزرگ تر از 80 میلیلیتر روشی جایگزین در انسیزیون Transvesical Prostatectomy می باشد، انسزیون پوستی عمودی به طول 3 سانتیمتر و در ناحیه سوپراپوبیک انجام دادند و همچنین یک انسزیون به طول 7 سانتیمتر بر روی عضله زیر انجام دادند. این تکنیک برای مداخله و مشاهده دقیق برای کنترل خونریزی احتمالی بعد از جراحی مناسب نمیباشد (24). همچنین در مطالعه Mihir و همکاران با استفاده از روشSingle port tranvesical enucleation در بیماران مبتلا به BPH، 3 سانتیمتر بالای سمفیر پوبیک، انسزیونی به طول 3-2 سانتیمتر ایجاد کردند (25). در مطالعه حاضر تنها 13 نفر از بیماران با میانگین 2.7 روز در گروه OP مدیفیه از درن استفاده شد. در مطالعه Elshal و همکاران در بیمارانی که Tranvesical OP شده بودن و وزن پروستات بالای 120 گرم بود. 1/3% بیماران به درن نیاز داشتند (25). در مطالعه آقای مسلمی و همکاران، به دنبال تکنیک پروستاتکتومی سوپراپوبیک ساده و مدیفیه، برای 202 بیمار از درن استفاده کردند که 48 ساعت بعد از عمل خارج شد (15). در مطالعه حاضر میانگین مدت زمان عمل در گروه OP مدیفیه، 30 دقیقه و در گروه TURP، 47 دقیقه میباشد که نتایج از نظر آماری معنیدار میباشد. در مطالعه Srivasta و همکاران مدت زمان M-TURP و B-TURP بیشتر ازOP مدیفیه میباشد که از نظر آماری معنیدار میباشد (9). در مطالعه Shipng و همکاران میانگین مدت زمان عمل در OP مدیفیه، 125 دقیقه و در گروه OP+TURP، 95 میباشد که از نظر آماری تفاوت چشمگیر میباشد (19). در مطالعه حسن پور و همکاران میانگین مدت زمان جراحی در گروه OP مدیفیه، 1/2 ساعت و در گروه TURP 1/1 ساعت میباشد که از نظر آماری معنیدار نمیباشد (6). در مطالعه آقای مسلمی و همکاران در بیماران OP سوپراپوبیک و مدیفیه 88 دقیقه بود (15). این مطالعه بر روی تعداد 100 بیمار مراجعهکننده به کلینیک اورولوژی بیمارستان فرخی طی بازه یکساله انجام شد، که پیشنهاد میشود مطالعات آینده با حجم نمونه بزرگتر و به صورت چند مرکزی صورت گیرد. همچنین، در این مطالعه ارزیابی خصوصیات بیماران طی بازه شش ماهه مورد بررسی قرار گرفتند که پیشنهاد میشود در مطالعات آینده فالوآپ بیماران در بازه طولانیتری نیز انجام گیرد.
نتیجهگیری
هر چند TURP یک روش استاندارد درمان بیماران مبتلا به BPH میباشد، اما نتایج مطالعه ما نشان میدهد که OP مدیفیه یک روش بیخطرتر و تاثیرگذارتر با عوارض بعد از عمل کمتر می باشد. همچنین توصیه میکنیم OP مدیفیه به عنوان یک روش درمانی برای بیماران BPH در نظر گرفته شود.
سپاسگزاری
مقالــه حاضــر حاصل طرح تحقیقاتی با عنوان" مقایسه دو روش پروستاتکتومی مدیفیه و TURP کلاسیک دربیماران مبتلابه هایپرپلازی خوشخیم پروستات در بیمارستان شهید رهنمون یزد" مصوب دفتر توسعه تحقیقات بالینی بیمارستان شهید دکتر رهنمون دانشگاه علوم پزشکی شهید صدوقی یزد میباشد که نویسندگان از حمایتهای آنان به ویژه سرکار خانم فاطمه سموری کارشناس پژوهشی دفتر توسعه تحقیقات بالینی تشکر مینمایند.
حامی مالی: ندارد.
تعارض در منافع: وجود ندارد.
References:
1- Unnikrishnan R, Almassi N, Fareed K. Benign Prostatic Hyperplasia: Evaluation and Medical Management in Primary Care. Cleve Clin J Med 2017; 84 (1): 53-64.
2- Vuichoud C, Loughlin KR. Benign Prostatic Hyperplasia: Epidemiology, Economics and Evaluation. Can J Urol 2015; 22 Suppl 1: 1-6.
3- Elkoushy MA, Elhilali MM. Management of Benign Prostatic Hyperplasia Larger than 100 ml: Simple Open Enucleation Versus Transurethral Laser Prostatectomy. Curr Urol Rep 2016; 17(6):44.
4- Simforoosh N, Abdi H, Kashi AH, Zare S, Tabibi A, Danesh A, et al. Open Prostatectomy Versus Transurethral Resection of the Prostate, Where are We Standing in the New Era? a Randomized Controlled Trial. Urol J 2010; 7(4):262-9.
5- Servadio C. Is Open Prostatectomy Really Obsolete? Urology 1992; 40(5): 419-21.
6- Hassanpour A, Hosseini MM, Yousefi A, Inaloo R. Cystostomy-Free Open Suprapubic Transvesical Prostatectomy: Is it a Safe Method? Urol Ann 2016; 8(2): 213-7.
7- Wang L, Yu QY, Liu Y, Zhu ZL, Huang YW, Li K. Efficacy and Safety of Laser Surgery and Transurethral Resection of the Prostate for Treating Benign Prostate Hyperplasia: A Network Meta-Analysis. Asian Pac J Cancer Prev 2016; 17(9): 4281-88.
8- Seitz M, Bader M, Tilki D, Stief C, Gratzke C. Interventional Therapies for Lower Urinary Tract Symptoms (LUTS) Suggestive of Benign Prostatic Hyperplasia (BPH). Minerva Urol Nefrol 2012; 64(2): 123-33.
9- Srivastava A, Dhayal IR, Rai P. Management of Large Prostate Gland in Men with Impaired Renal Function: Comparison of Safety, Efficacy and Outcomes of Monopolar, Bipolar Transurethral Resection and Open Prostatectomy. Urol Int 2016; 96(4): 413-20.
10- Gilfrich C, Leicht H, Fahlenbrach C, Jeschke E, Popken G, Stolzenburg JU, et al. Morbidity And Mortality After Surgery for Lower Urinary Tract Symptoms: A Study of 95 577 Cases from a Nationwide German Health Insurance Database. Prostate Cancer Prostatic Dis 2016; 19(4): 406-11.
11- Kwon JS, Lee JW, Lee SW, Choi HY, Moon HS. Comparison of Effectiveness of Monopolar and Bipolar Transurethral Resection of The Prostate and Open Prostatectomy in Large Benign Prostatic Hyperplasia. Korean J Urol 2011; 52(4): 269-73.
12- Fujita K, Kimura T, Saito K, Kitagawa M, Furuhata T, Uyama K, et al. Comparison Of Transurethral And Open Subcapsular Prostatectomy: Relation To Weight Of The Prostate. Clin Ther 1988; 10 Spec No: 7-11.
13- Nnabugwu I, Ugwumba F, Udeh E, Ozoemena O. Learning Transurethral Resection of the Prostate: A Comparison of the Weight of Resected Specimen to the Weight of Enucleated Specimen in Open Prostatectomy. Niger J Clin Pract 2017; 20(12): 1590-5.
14- Sofimajidpour H, Khoshyar A, Zareie B, Sofimajidpour H, Rasouli MA. Comparison of the Effectiveness and Safety of Transvesical Open Prostatectomy versus Transurethral Resection of the Prostate in Patients with Benign Prostatic Hyperplasia with a Prostate Weight of 40-65 Grams. Urol J 2020; 18(3): 289-94.
15- Moslemi MK, Zadeh MA. A Modified Technique of Simple Suprapubic Prostatectomy: No Bladder Drainage and No Bladder Neck or Hemostatic Sutures. Urol J 2010; 7(1): 51-5.
16- Tubaro A, de Nunzio C. The current role of open surgery in BPH. EAU-EBU Update Series 2006; 4(5): 191-201.
17- Gupta S, Solanki MI, Maharaul HH. A Comparative Study of Post-Operative Complications of Open Prostatectomy (Fryer’s) Versus Trans Urethral Resection of Prostate. International Journal of Biomedical Research 2015; 6(9): 712-17.
18- Park SW, Chung MK. The Results of Retropubic Prostatectomy and Transu-Rethral Resection of Prostate; Compare Both Results, and Then Investigate the Cause of Different Results. Investig Clin Urol 2004; 45(4): 309-14.
19- Wei S, Cheng F, Yu W. The Clinical Application of Combination Suprapubic Prostatectomy with Transurethral Resection of the Prostate (TURP) in Patients with Large Volume Benign Prostatic Hyperplasia (BPH). Urol J 2020; 87(2): 65-9
20- Ou R, Deng X, Yang W, Wei X, Chen H, Xie K. Transurethral Enucleation And Resection Of The Prostate Vs Transvesical Prostatectomy For Prostate Volumes> 80 Ml: A Prospective Randomized Study. BJU Int 2013; 112(2): 239-45.
21- Schiavina R, Bianchi L, Giampaoli M, Borghesi M, Dababneh H, Chessa F, et al. Holmium Laser Prostatectomy in aTertiary Italian Center: A Prospective Cost Analysis in Comparison with Bipolar TURP And Open Prostatectomy. Arch Ital Urol Nefrol Androl 2020; 92(2): 82-8
22- Meyhoff H, Nordling J. Long Term Results of Transurethral and Transvesical Prostatectomy: A Randomized Study. Scand J Urol Nephrol 1986; 20(1): 27-33.
23- Sekita N, Suzuki H, Kamijima S, Chin K, Fujimura M, Mikami K, et al. Incidence of Inguinal Hernia after Prostate Surgery: Open Radical Retropubic Prostatectomy Versus Open Simple Prostatectomy Versus Transurethral Resection of the Prostate. Int J Urol 2009; 16(1): 110-3.
24- Desai MM, Fareed K, Berger AK, Astigueta JC, Irwin BH, Aron M, et al. Single‐Port Transvesical Enucleation of the Prostate: A Clinical Report of 34 Cases. BJU Int 2010; 105(9): 1296-300.
25- Elshal AM, El-Nahas AR, Barakat TS, Elsaadany MM, El-Hefnawy AS. Transvesical Open Prostatectomy for Benign Prostatic Hyperplasia in the Era of Minimally Invasive Surgery: Perioperative Outcomes of a Contemporary Series. Arab J Urol 2013; 11(4): 362-8.
1- Unnikrishnan R, Almassi N, Fareed K. Benign Prostatic Hyperplasia: Evaluation and Medical Management in Primary Care. Cleve Clin J Med 2017; 84 (1): 53-64.
2- Vuichoud C, Loughlin KR. Benign Prostatic Hyperplasia: Epidemiology, Economics and Evaluation. Can J Urol 2015; 22 Suppl 1: 1-6.
3- Elkoushy MA, Elhilali MM. Management of Benign Prostatic Hyperplasia Larger than 100 ml: Simple Open Enucleation Versus Transurethral Laser Prostatectomy. Curr Urol Rep 2016; 17(6):44.
4- Simforoosh N, Abdi H, Kashi AH, Zare S, Tabibi A, Danesh A, et al. Open Prostatectomy Versus Transurethral Resection of the Prostate, Where are We Standing in the New Era? a Randomized Controlled Trial. Urol J 2010; 7(4):262-9.
5- Servadio C. Is Open Prostatectomy Really Obsolete? Urology 1992; 40(5): 419-21.
6- Hassanpour A, Hosseini MM, Yousefi A, Inaloo R. Cystostomy-Free Open Suprapubic Transvesical Prostatectomy: Is it a Safe Method? Urol Ann 2016; 8(2): 213-7.
7- Wang L, Yu QY, Liu Y, Zhu ZL, Huang YW, Li K. Efficacy and Safety of Laser Surgery and Transurethral Resection of the Prostate for Treating Benign Prostate Hyperplasia: A Network Meta-Analysis. Asian Pac J Cancer Prev 2016; 17(9): 4281-88.
8- Seitz M, Bader M, Tilki D, Stief C, Gratzke C. Interventional Therapies for Lower Urinary Tract Symptoms (LUTS) Suggestive of Benign Prostatic Hyperplasia (BPH). Minerva Urol Nefrol 2012; 64(2): 123-33.
9- Srivastava A, Dhayal IR, Rai P. Management of Large Prostate Gland in Men with Impaired Renal Function: Comparison of Safety, Efficacy and Outcomes of Monopolar, Bipolar Transurethral Resection and Open Prostatectomy. Urol Int 2016; 96(4): 413-20.
10- Gilfrich C, Leicht H, Fahlenbrach C, Jeschke E, Popken G, Stolzenburg JU, et al. Morbidity And Mortality After Surgery for Lower Urinary Tract Symptoms: A Study of 95 577 Cases from a Nationwide German Health Insurance Database. Prostate Cancer Prostatic Dis 2016; 19(4): 406-11.
11- Kwon JS, Lee JW, Lee SW, Choi HY, Moon HS. Comparison of Effectiveness of Monopolar and Bipolar Transurethral Resection of The Prostate and Open Prostatectomy in Large Benign Prostatic Hyperplasia. Korean J Urol 2011; 52(4): 269-73.
12- Fujita K, Kimura T, Saito K, Kitagawa M, Furuhata T, Uyama K, et al. Comparison Of Transurethral And Open Subcapsular Prostatectomy: Relation To Weight Of The Prostate. Clin Ther 1988; 10 Spec No: 7-11.
13- Nnabugwu I, Ugwumba F, Udeh E, Ozoemena O. Learning Transurethral Resection of the Prostate: A Comparison of the Weight of Resected Specimen to the Weight of Enucleated Specimen in Open Prostatectomy. Niger J Clin Pract 2017; 20(12): 1590-5.
14- Sofimajidpour H, Khoshyar A, Zareie B, Sofimajidpour H, Rasouli MA. Comparison of the Effectiveness and Safety of Transvesical Open Prostatectomy versus Transurethral Resection of the Prostate in Patients with Benign Prostatic Hyperplasia with a Prostate Weight of 40-65 Grams. Urol J 2020; 18(3): 289-94.
15- Moslemi MK, Zadeh MA. A Modified Technique of Simple Suprapubic Prostatectomy: No Bladder Drainage and No Bladder Neck or Hemostatic Sutures. Urol J 2010; 7(1): 51-5.
16- Tubaro A, de Nunzio C. The current role of open surgery in BPH. EAU-EBU Update Series 2006; 4(5): 191-201.
17- Gupta S, Solanki MI, Maharaul HH. A Comparative Study of Post-Operative Complications of Open Prostatectomy (Fryer’s) Versus Trans Urethral Resection of Prostate. International Journal of Biomedical Research 2015; 6(9): 712-17.
18- Park SW, Chung MK. The Results of Retropubic Prostatectomy and Transu-Rethral Resection of Prostate; Compare Both Results, and Then Investigate the Cause of Different Results. Investig Clin Urol 2004; 45(4): 309-14.
19- Wei S, Cheng F, Yu W. The Clinical Application of Combination Suprapubic Prostatectomy with Transurethral Resection of the Prostate (TURP) in Patients with Large Volume Benign Prostatic Hyperplasia (BPH). Urol J 2020; 87(2): 65-9
20- Ou R, Deng X, Yang W, Wei X, Chen H, Xie K. Transurethral Enucleation And Resection Of The Prostate Vs Transvesical Prostatectomy For Prostate Volumes> 80 Ml: A Prospective Randomized Study. BJU Int 2013; 112(2): 239-45.
21- Schiavina R, Bianchi L, Giampaoli M, Borghesi M, Dababneh H, Chessa F, et al. Holmium Laser Prostatectomy in aTertiary Italian Center: A Prospective Cost Analysis in Comparison with Bipolar TURP And Open Prostatectomy. Arch Ital Urol Nefrol Androl 2020; 92(2): 82-8
22- Meyhoff H, Nordling J. Long Term Results of Transurethral and Transvesical Prostatectomy: A Randomized Study. Scand J Urol Nephrol 1986; 20(1): 27-33.
23- Sekita N, Suzuki H, Kamijima S, Chin K, Fujimura M, Mikami K, et al. Incidence of Inguinal Hernia after Prostate Surgery: Open Radical Retropubic Prostatectomy Versus Open Simple Prostatectomy Versus Transurethral Resection of the Prostate. Int J Urol 2009; 16(1): 110-3.
24- Desai MM, Fareed K, Berger AK, Astigueta JC, Irwin BH, Aron M, et al. Single‐Port Transvesical Enucleation of the Prostate: A Clinical Report of 34 Cases. BJU Int 2010; 105(9): 1296-300.
25- Elshal AM, El-Nahas AR, Barakat TS, Elsaadany MM, El-Hefnawy AS. Transvesical Open Prostatectomy for Benign Prostatic Hyperplasia in the Era of Minimally Invasive Surgery: Perioperative Outcomes of a Contemporary Series. Arab J Urol 2013; 11(4): 362-8.
نوع مطالعه: کارآزمایی بالینی |
موضوع مقاله:
جراحی
دریافت: 1399/12/26 | پذیرش: 1400/5/3 | انتشار: 1401/1/15
دریافت: 1399/12/26 | پذیرش: 1400/5/3 | انتشار: 1401/1/15
ارسال پیام به نویسنده مسئول
| بازنشر اطلاعات | |
 |
این مقاله تحت شرایط Creative Commons Attribution-NonCommercial 4.0 International License قابل بازنشر است. |







